
Descubre qué es una hernia discal, por qué aparece, cómo se diagnostica y qué opciones de tratamiento existen para recuperarte sin necesidad de cirugía en la mayoría de los casos.
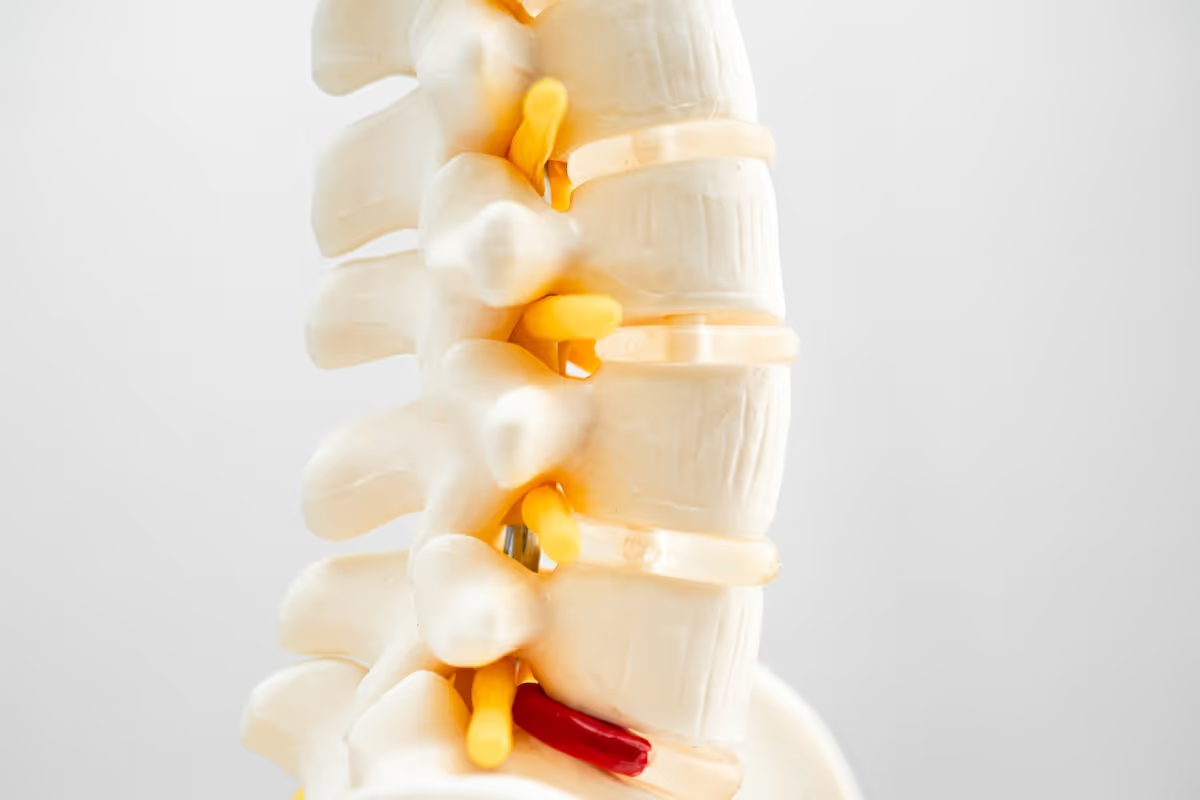
Una hernia discal es, en esencia, el desplazamiento del contenido interno del disco intervertebral hacia el exterior de su ubicación natural. Imagina el disco como si fuera una pequeña rosquilla de gel rodeada de un anillo fibroso: cuando esa estructura se deteriora o se rompe, el material gelatinoso del núcleo (llamado núcleo pulposo) puede salir y comprimir los nervios que pasan por la columna vertebral. Este proceso no solo genera dolor lumbar o cervical localizado, sino que puede producir síntomas que se irradian a brazos o piernas, según el nivel afectado.
El disco intervertebral es la estructura que conecta una vértebra con otra y actúa como amortiguador natural de la columna. Está formado por un anillo fibroso externo (compuesto principalmente por fibras de colágeno) y un núcleo pulposo gelatinoso en el centro (rico en agua). Cuando el anillo se degenera y las fibras se rompen, el núcleo puede herniarse, ejerciendo presión sobre las raíces nerviosas o la médula espinal, y provocando dolor agudo, hormigueo, debilidad muscular o incluso alteraciones en los esfínteres en los casos más graves.
La hernia discal representa una de las causas más frecuentes de consulta médica por dolor de espalda en adultos de mediana edad, afectando especialmente a personas entre los 30 y 50 años, aunque puede aparecer a cualquier edad.
La hernia discal tiene un origen multifactorial, con factores tanto controlables como no controlables que influyen en su aparición.
El cuadro clínico de la hernia discal suele ser agudo, repentino y de intensidad variable. Los síntomas dependen de la localización de la hernia, su tamaño y el grado de compresión nerviosa que produzca.
El diagnóstico de la hernia discal se basa en la combinación de la historia clínica, la exploración física y las pruebas de imagen.
El médico realiza una entrevista detallada para conocer las características del dolor (localización, intensidad, factores que lo empeoran o alivian, duración), los síntomas neurológicos asociados y los antecedentes personales y familiares del paciente.
La exploración física incluye pruebas de movilidad de la columna, evaluación de la fuerza muscular en las extremidades, estudio de la sensibilidad, pruebas de estiramiento nervioso (como la elevación de la pierna recta o test de Lasègue) y exploración de los reflejos tendinosos.
Es fundamental que los resultados de las pruebas de imagen sean coherentes con los síntomas clínicos del paciente. Numerosos estudios demuestran que un porcentaje significativo de personas sin síntomas presentan hernias discales en las pruebas de imagen, por lo que encontrar una hernia en la resonancia no siempre explica el dolor del paciente.
El objetivo principal del tratamiento de la hernia discal es aliviar el dolor, recuperar la función neurológica y mejorar la capacidad funcional del paciente. La elección del tratamiento depende de la gravedad de los síntomas, la presencia de déficit neurológico, la duración del cuadro clínico y la respuesta al tratamiento conservador.
La buena noticia es que la historia natural de la hernia discal es favorable: entre el 60% y el 90% de los pacientes mejoran espontáneamente con tratamiento conservador en un plazo de 6 a 12 semanas, ya que el organismo tiende a reabsorber el material discal herniado.
El tratamiento conservador es la primera línea terapéutica en la gran mayoría de los casos, siempre que no existan déficits neurológicos graves o progresivos, síndrome de cauda equina o dolor intratable.
Reposo relativo y modificación de actividades: se recomienda reposo limitado (máximo 48-72 horas) durante la fase aguda más intensa del dolor, evitando el reposo absoluto prolongado que puede debilitar la musculatura y retrasar la recuperación. Es importante mantener cierto nivel de actividad dentro de lo tolerable y evitar movimientos o posturas que exacerben los síntomas.
Farmacoterapia: los antiinflamatorios no esteroideos (AINEs) como el ibuprofeno, naproxeno o diclofenaco son la primera línea de tratamiento para controlar el dolor y reducir la inflamación. Los analgésicos simples como el paracetamol pueden usarse para dolor leve a moderado. En casos de dolor neuropático refractario pueden prescribirse fármacos neurolépticos como gabapentina, pregabalina, duloxetina o amitriptilina. Los relajantes musculares como el carisoprodol ayudan a reducir la tensión muscular asociada, aunque deben usarse con precaución por su potencial adictivo. Los opioides solo se recomiendan en casos muy seleccionados y por períodos cortos debido a sus efectos secundarios y riesgo de dependencia.
El uso de corticoides sistémicos orales es controvertido. Algunos estudios muestran mejoría funcional leve y transitoria a corto plazo, pero sin alivio significativo del dolor, y con mayor incidencia de efectos adversos.
Tratamiento de rehabilitación y fisioterapia: la fisioterapia juega un papel fundamental en la recuperación de la hernia discal. Los programas de fisioterapia individualizados incluyen técnicas de terapia manual para mejorar la movilidad articular, ejercicios terapéuticos específicos para fortalecer la musculatura paravertebral y del core (abdomen, zona lumbar, glúteos), estiramientos de estructuras acortadas, técnicas de neurodinamia o movilización neural para liberar la presión sobre los nervios, modalidades físicas como electroterapia, termoterapia o ultrasonido para controlar el dolor, reeducación postural y ergonómica, y ejercicios direccionales progresivos para restaurar el rango de movimiento.
El ejercicio regular y controlado (natación, caminar, bicicleta estática, pilates, yoga) ayuda a fortalecer la musculatura de soporte, mejora la flexibilidad y reduce la presión sobre los discos intervertebrales.
Si después de 6 a 12 semanas de tratamiento conservador bien realizado los síntomas persisten o son muy incapacitantes, se pueden considerar tratamientos intervencionistas antes de optar por la cirugía.
Infiltraciones epidurales de corticoides: consisten en la inyección de un corticoide (generalmente metilprednisolona o triamcinolona) en el espacio epidural, guiado por fluoroscopia o ecografía, para reducir la inflamación alrededor de la raíz nerviosa comprimida. La vía de acceso puede ser caudal, interlaminar o transforaminal.
Las infiltraciones epidurales caudales con corticoides muestran evidencia moderada a alta (nivel 1A-1B) para el tratamiento del dolor por hernia discal con radiculopatía, siendo eficaces a corto plazo (mejoría durante 3 semanas o más) y proporcionando alivio prolongado en algunos casos. Las infiltraciones transforaminales selectivas son más precisas y efectivas que las interlaminares para alcanzar específicamente la raíz nerviosa afectada.
Es importante destacar que la infiltración intradiscal de corticoides (dentro del propio disco) está claramente desaconsejada por la evidencia científica.
Duración típica del tratamiento: habitualmente se realiza una serie de 1 a 3 infiltraciones con intervalos de 1 a 3 semanas entre cada una, según la respuesta clínica.
Contraindicaciones y efectos secundarios: están contraindicadas en caso de infección activa, alergia a los corticoides, alteraciones graves de la coagulación o embarazo. Los efectos secundarios pueden incluir dolor temporal en el punto de inyección, cefalea postpunción, elevación transitoria de la glucemia en diabéticos y, raramente, infección o hematoma epidural.
Ozonoterapia (discólisis con ozono): es un tratamiento mínimamente invasivo que consiste en la inyección percutánea de una mezcla de oxígeno-ozono en el disco intervertebral herniado, bajo control radioscópico. El ozono tiene propiedades antiinflamatorias, analgésicas y oxidativas que reducen el tamaño de la hernia al deshidratar parcialmente el núcleo pulposo.
Múltiples estudios y metaanálisis demuestran que la ozonoterapia es un procedimiento efectivo (con tasas de éxito del 70-80%) y extremadamente seguro (tasa de complicaciones menor al 0,1%) para el tratamiento de hernias discales contenidas. Los resultados en términos de alivio del dolor y mejora funcional son comparables a los de la cirugía de discectomía, pero con menor tiempo de recuperación, menores complicaciones y carácter ambulatorio.
Incluso en pacientes con déficit motor leve-moderado secundario a hernia discal, la ozonoterapia ha demostrado ser eficaz, con recuperación de la fuerza muscular en la mayoría de los casos, siempre que se realice de forma precoz.
Tratamiento con plasma rico en plaquetas (PRP) intradiscal y epidural: el PRP es un concentrado autólogo de plaquetas obtenido de la sangre del propio paciente que contiene factores de crecimiento con capacidad para modular la inflamación, estimular la regeneración tisular y favorecer la reparación del disco intervertebral y las estructuras neurales.
El tratamiento consiste en extraer sangre del paciente, centrifugarla para concentrar las plaquetas, y posteriormente inyectar el PRP en el disco afectado y/o en el espacio epidural, bajo sedación y control radioscópico. Se realiza de forma ambulatoria y habitualmente se recomiendan 2-3 sesiones para obtener resultados óptimos.
Diversos estudios demuestran que el PRP intradiscal produce una disminución significativa del dolor y mejora de la capacidad funcional a partir de los 3-6 meses del tratamiento, con menos efectos adversos que otras terapias disponibles. Los factores de crecimiento del PRP atraen células inmunes y células con potencial regenerativo, promoviendo la curación natural de la hernia y posiblemente la regeneración de la mielina en los nervios dañados.
Combinación de tratamientos regenerativos: la combinación de ozonoterapia con PRP, o de radiofrecuencia pulsada con ozono y PRP, ha mostrado resultados especialmente favorables. El ozono facilita la descompresión del disco y potencia el efecto del PRP, mientras que los factores de crecimiento del PRP favorecen la regeneración del anillo fibroso y el mantenimiento del grosor discal.
La Clínica Albareda Traumatología Avanzada (Barcelona) es pionera en el uso de terapias regenerativas con células madre y plasma rico en plaquetas (PRP) para el tratamiento de patologías de la columna vertebral, ofreciendo alternativas mínimamente invasivas que permiten evitar cirugías y acelerar la recuperación.
La cirugía está indicada cuando existe fracaso del tratamiento conservador bien realizado durante un período mínimo de 6 a 12 semanas, déficit motor progresivo o mayor de grado 3 (pérdida significativa de fuerza muscular), síndrome de cauda equina (emergencia quirúrgica), o dolor radicular severo e intratable asociado a estenosis foraminal ósea.
Es importante destacar que operar antes de 2-3 meses de evolución puede ser prematuro porque muchas hernias se reabsorben espontáneamente. Sin embargo, demorar la cirugía más allá de 6 meses cuando hay indicación clara puede provocar lesiones nerviosas irreversibles que impidan la recuperación completa.
Técnicas percutáneas discales: son las técnicas menos invasivas, indicadas para hernias pequeñas o moderadas que permanecen contenidas dentro del anillo fibroso. Consisten en introducir una aguja en el disco para reducir el volumen y la presión intradiscal mediante diferentes métodos.
La nucleoplastia por láser (discolisis con láser) utiliza una sonda que emite energía láser para evaporar parcialmente el agua del núcleo pulposo, reduciendo el volumen del disco y la compresión sobre la raíz nerviosa. La nucleotomía percutánea y la quimionucleolisis con quimopapaína son otras alternativas percutáneas disponibles.
Estas técnicas se realizan con anestesia local y sedación, de forma ambulatoria, y ofrecen resultados satisfactorios en el 60-80% de los casos con mínimas complicaciones.
Microdiscectomía lumbar: es la técnica quirúrgica de referencia para el tratamiento de hernias discales lumbares sintomáticas que no responden al tratamiento conservador. Consiste en extraer el fragmento de disco herniado que comprime la raíz nerviosa, mediante una pequeña incisión (1,5 a 3 cm) y el uso de un microscopio quirúrgico que permite una visión ampliada y precisa.
La microdiscectomía se realiza con anestesia general, a través de un abordaje posterior que accede al canal espinal sin cortar la musculatura paravertebral (se utilizan dilatadores tubulares), preservando las estructuras anatómicas adyacentes. El tiempo quirúrgico es de aproximadamente 1-2 horas y la hospitalización de 1-2 días.
Las tasas de éxito de la microdiscectomía son excelentes, alcanzando el 90-95% de buenos resultados en términos de alivio del dolor ciático y mejora funcional. Las complicaciones son poco frecuentes e incluyen infección (1-2%), rotura dural incidental (2-5%), recidiva herniaria (5-15%) y, raramente, lesión nerviosa.
Discectomía endoscópica: es una técnica mínimamente invasiva que utiliza un endoscopio para visualizar y extraer la hernia discal a través de una incisión aún más pequeña (generalmente menor de 1 cm). Permite acceder al disco por vías naturales (como el foramen intervertebral) sin necesidad de dañar las estructuras músculo-ligamentosas.
Las principales ventajas de la endoscopia son menor dolor postoperatorio, recuperación más rápida (alta hospitalaria el mismo día o al día siguiente), menor sangrado, menor tasa de infección y reincorporación precoz a la actividad laboral (7-10 días para trabajos no físicos). Sin embargo, tiene una curva de aprendizaje más larga y está limitada por el tamaño y localización de la hernia.
Laminectomía y discectomía abierta: la laminectomía consiste en extirpar parcial o totalmente la lámina vertebral (parte posterior del arco vertebral) para ensanchar el canal espinal y acceder al disco herniado, liberando la compresión sobre las estructuras neurales.
Se indica cuando la hernia se asocia a estenosis del canal vertebral, hay herniación en múltiples niveles, o existe inestabilidad vertebral que requiere fusión posterior. Puede realizarse de forma abierta convencional o mediante técnicas mínimamente invasivas con incisiones más pequeñas y uso de microscopio.
Duración típica del tratamiento: el tiempo quirúrgico varía de 1 a 3 horas según la técnica y la complejidad del caso.
Contraindicaciones y efectos secundarios: la cirugía está contraindicada en caso de infección activa, alteraciones graves de la coagulación o patología cardiopulmonar severa que impida la anestesia general. Las complicaciones quirúrgicas incluyen infección de la herida, hematoma, rotura dural con fístula de líquido cefalorraquídeo, lesión nerviosa, fibrosis cicatricial, inestabilidad vertebral y recidiva herniaria.
Artroplastia discal cervical (prótesis de disco artificial): en las hernias discales cervicales, cuando se realiza cirugía mediante abordaje anterolateral (acceso por delante del cuello), el disco degenerado puede ser sustituido por una prótesis artificial que imita la movilidad del disco sano, en lugar de realizar una fusión vertebral rígida.
La elección de la técnica quirúrgica más adecuada depende de múltiples factores como la localización y tamaño de la hernia, el tipo de herniación (protrusión, extrusión, secuestro), la presencia de estenosis o inestabilidad asociada, la experiencia del cirujano y las preferencias del paciente.
El tratamiento de la hernia discal debe seguir un enfoque escalonado y personalizado, adaptado a la situación clínica de cada paciente. El primer escalón es siempre el tratamiento conservador (medicación, fisioterapia, modificación de actividades) durante 6 a 12 semanas, salvo que existan signos de alarma que requieran intervención urgente.
Si los síntomas persisten tras el tratamiento conservador pero no hay indicación quirúrgica absoluta, el segundo escalón incluye tratamientos intervencionistas mínimamente invasivos como infiltraciones epidurales, ozonoterapia o PRP, que pueden aplicarse de forma aislada o combinada según la respuesta clínica.
En casos en que estos tratamientos intervencionistas no proporcionen alivio suficiente, o cuando exista déficit neurológico progresivo, compresión medular severa o síndrome de cauda equina, el tercer escalón es el tratamiento quirúrgico, comenzando por técnicas percutáneas o mínimamente invasivas (endoscopia, microdiscectomía) y reservando técnicas más extensas (laminectomía con fusión) para casos complejos con inestabilidad o patología multinivel.
El tratamiento de rehabilitación y fisioterapia es transversal a todos los escalones terapéuticos, iniciándose de forma precoz y manteniéndose durante todo el proceso de recuperación para optimizar los resultados, prevenir recidivas y facilitar la reincorporación a las actividades habituales.
El pronóstico de la hernia discal es generalmente favorable. La mayoría de los pacientes (60-90%) experimentan una mejoría significativa de los síntomas con tratamiento conservador en un plazo de 6 a 12 semanas, y hasta el 85-90% mejoran a largo plazo (más de 1 año) sin necesidad de cirugía.
Factores que mejoran la recuperación: el diagnóstico y tratamiento precoces favorecen la recuperación neurológica completa y evitan lesiones nerviosas irreversibles. El cumplimiento del tratamiento de fisioterapia y los ejercicios específicos de fortalecimiento de la musculatura del core, estiramientos y corrección postural aceleran la recuperación funcional y previenen recidivas. Mantener un peso corporal adecuado reduce la sobrecarga mecánica sobre los discos intervertebrales. Abandonar el tabaquismo mejora el riego sanguíneo hacia los discos y facilita su cicatrización. La actividad física regular adaptada (natación, caminar, bicicleta, pilates) fortalece la musculatura de soporte y reduce el riesgo de nuevos episodios. El optimismo y las expectativas positivas del paciente respecto al tratamiento se asocian con mejores resultados en términos de alivio del dolor y tiempo de recuperación.
Posibles complicaciones: Síndrome de lumbares fallidos o "failed back surgery syndrome": se refiere a pacientes que continúan con dolor persistente tras la cirugía de columna, generalmente porque se ha tardado demasiado en operar y el nervio ya ha sufrido daño irreversible. Recidiva herniaria: ocurre en el 5-23% de los pacientes operados de hernia discal, siendo más frecuente en personas con obesidad, tabaquismo, actividad laboral física exigente y diabetes. Fibrosis epidural post-quirúrgica: la formación de tejido cicatricial alrededor de las raíces nerviosas puede causar dolor crónico después de la cirugía. Progresión a degeneración discal avanzada: aunque la hernia se reabsorba o se extirpe, el disco puede continuar degenerando con el tiempo, especialmente si no se modifican los factores de riesgo.
En los pacientes sometidos a microdiscectomía lumbar, el tiempo de recuperación varía según la técnica y el tipo de trabajo. Para trabajos de oficina sin esfuerzos físicos, la reincorporación laboral ocurre habitualmente a las 3-4 semanas, mientras que para trabajos con carga física puede prolongarse hasta 3 meses. En técnicas endoscópicas, la recuperación es aún más rápida, con alta hospitalaria el mismo día y retorno laboral a los 7-10 días.
Si la cirugía se realiza a tiempo (antes de los 6 meses de evolución) y con técnica adecuada, la recuperación puede ser prácticamente completa, con tasas de satisfacción del 90-95%. El retraso en la indicación quirúrgica cuando está indicada es uno de los principales factores de mal pronóstico.


Aquí puedes ver los servicios que te pueden ayudar.
El experto que te ayudará a recuperarte de tu lesión.

La terapia que acelerará tu recuperación de forma activa.



Ayudamos a personas activas a recuperar y mantener su dinamismo, o mejorar su calidad de vida.
Desde la profesionalidad, la confianza y la pasión por nuestra labor, te ayudamos a superar tu lesión osteoarticular. Sabemos que si recuperas el movimiento, la agilidad y el dinamismo, serás más feliz. Unimos talento, vocación y trabajo en equipo para ayudarte a conseguir tus objetivos.
